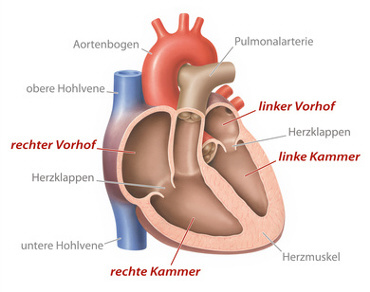
Das Herz (lateinisch Cor, griechisch Kardia), ist ein muskuläres Hohlorgan, das den Körper durch rhythmische Kontraktionen mit Blut versorgt und dadurch die Durchblutung aller Organe sichert.
Das wichtigste Moment dabei ist die Versorgung der Organe mit Sauerstoff.
Ein Leben ohne Herz ist nicht möglich - wohl aber mit einem künstlichen Herzen.
Die Gesamtzahl der Herzschläge im Leben eines Säugetiers beträgt im Maximum rund eine Milliarde.
Der Mensch ist dabei eine Ausnahme: er bringt es maximal auf fast vier Milliarden Herzschläge.
Gestalt und Größe
Die Gestalt des Herzens gleicht einem gut faustgroßen, abgerundeten Kegel, dessen Spitze nach unten und etwas nach links vorne weist. Das Herz sitzt beim Menschen in der Regel leicht nach links versetzt hinter dem Brustbein(siehe weiter unten unter Topographie)[, in seltenen Fällen nach rechts versetzt (die sogenannte Dextrokardie - Rechtsherzigkeit), meist bei Situs inversus (spiegelverkehrter Organanordnung)].
Das gesunde Herz wiegt etwa 0,5% des Körpergewichts, im Durchschnitt zwischen 300 und 350 g.
Erregung des Herzens
Das Erregungsleitungssystem des Herzens leitet die elektrischen Signale weiter, die die Pumptätigkeit des Herzens regulieren. Dabei wird der Grundrhythmus dieser Impulse durch das Erregungsbildungssystem erzeugt. Beide Systeme - Erregungsbildungssystem und das Erregungsleitungssystem - des Herzens bestehen nicht aus Nerven- sondern aus spezialisierten Herzmuskelzellen.
Erregungsbildungssystem
Als primärer Impulsgeber (Schrittmacher) des Herzens dient der Sinusknoten. Der Sinusknoten erzeugt elektrische Impulse. Auf Grund der Lage des Sinus-Knotens im rechten Vorhof, geht die elektrische Erregung und somit auch die Kontraktion der Muskelzellen vom rechten Vorhof aus. Pro Minute gehen vom Sinus-Knoten etwa 70 bis 80 Erregungen aus.
Der zweite Schrittmacher des Herzens ist der Atrioventrikularknoten oder kurz AV-Knoten. Im Falle eines Ausfalls des Sinusknotens kann der AV-Knoten die Impulsgebung als sekundärer Schrittmacher übernehmen. Der AV-Knoten selbst kann 40 bis 50 Erregungen pro Minuten "erzeugen".
Erregungsleitungssystem
Die Erregungen werden vom AV-Knoten weiter bis zum His-Bündel (nach Wilhelm His) geleitet. Auch das His-Bündel hat einen Eigenrhythmus und kann 20 bis 30 Erregungen pro Minute initialisieren. Somit kann das His-Bündel als tertiärer Schrittmacher des Herzens eine Backup-Funktion für den AV-Knoten übernehmen.
Das His-Bündel teilt sich in drei "Äste" auf: In zwei linke und einen rechten Tawara-Schenkel (nach Sunao Tawara). Ist die Erregungsleitung in einem der Schenkel gestört oder gar unterbrochen, spricht man von einem Schenkelblock. An der Herzspitze teilen sich die Schenkel weiter in Purkinje-Fasern auf, welche die letzen Leitstrecken des Erregungsleitungssystems darstellen und in Kontakt mit den Herzmuskelfasern der Arbeitsmuskulatur treten.
Arten von Herzrhythmusstörungen
Sowohl der Taktgeber (Sinusknoten) als auch das Reizleitungssystem können gestört sein. Die übergeordnete Steuerung des Herzschlags erfolgt über ein Nervensystem, das nicht dem Willen unterliegt (vegetatives Nervensystem). Es variiert im Normalzustand die Frequenz des Herzschlags zwischen 60 und 100 pro Minute. Einen normalen Herzschlag nennen wir Sinusrhythmus. Anstrengungen, Erregungen, Krankheiten oder Medikamente stören das natürliche Schrittmachersystem des Herzens und verändern den Takt. Das Herz schlägt dann ungewohnt schnell (Tachykardie, über 100 Schläge pro Minute), ungewöhnlich langsam (Bradykardie, unter 50 Schläge pro Minute) oder es kommt zu zusätzlichen Herzschlägen (Extrasystolen), die als "Herzstolpern" empfunden werden. Herzrhythmusstörungen kommen auch bei herzgesunden Menschen vor und sind dann harmlos.
- Tachykardie: Die Herzfrequenz steigt auf bis zu 200 Schläge pro Minute. Dieses Herzjagen kann plötzlich auftreten und mehrere Minuten bis Stunden andauern. Der Ursprung kann sowohl im Vorhof (supraventrikuläre Tachykardie) als auch in der Herzkammer (ventrikuläre Tachykardie) liegen. Gefährlich können solche Störungen werden, weil das Herz nicht mehr effektiv pumpt, und dafür viel zu viel Sauerstoff benötigt.
- Vorhofflimmern: Es kommt zu sehr rasch aufeinander folgenden, nicht geordneten Impulsen vom Vorhof an die Herzkammer. Praktisch schlagen Vorhof und Kammer unabhängig voneinander und in unterschiedlicher Geschwindigkeit. Der Herzmuskel hat keine Zeit mehr, sich ausreichend zusammenzuziehen, um den nächsten Pumpvorgang einzuleiten. Dadurch arbeitet das Herz insgesamt kraftloser. Das akute Vorhofflimmern tritt vor allem bei älteren Menschen (zehn Prozent der über 70-Jährigen) oder bei Menschen mit Erkrankungen der Herzklappen auf.
- Kammerflimmern: Ventrikuläre Tachykardien können in Kammerflimmern übergehen. Hier arbeiten mehrere unabhängige Erregungszentren. Dann zucken Teile des Herzens mehr als 300 Mal pro Minute. Diese schnelle Bewegung des Herzens ist unkoordiniert. Das Blut wird nicht mehr weitergepumpt. Darum wird dieser Zustand auch funktioneller Herzstillstand genannt.
- Herzblöcke: Häufig ist die Weiterleitung des Erregungsimpulses von den Vorhöfen zu den Herzkammern verzögert oder ganz gehemmt. Bei einem sinusatrialen (SA-) Block ist die Leitung zwischen Sinusknoten und Vorhöfen betroffen, beim atrioventrikulären (AV-) Block die Leitung zwischen Vorhöfen und Kammern. AV-Blöcke werden in die AV-Blöcke Iº bis IIIº unterschieden: AV-Block Iº bedeutet, dass die Überleitung zwischen Vorhöfen und Kammern immer verzögert ist, beim AV-Block IIº ‚ermüdet' die Überleitung und bricht alle drei oder vier oder fünf Vorhofaktionen für eine Vorhofaktion zusammen. AV-Block IIIº bedeutet, dass es keine Überleitung der Erregung zwischen Vorhöfen und Kammern mehr gibt. Schließlich kommen noch die (Tawara-)Schenkelblöcke. Beim Schenkelblock ist die Reizleitung meist in der linken (selten in der rechten) Herzkammer defekt.
- Sinusknoten-Dysfunktion (Sick-Sinus-Syndrom): Die natürliche Schrittmacherfunktion des Sinusknotens ist gestört oder blockiert. Dadurch ist der Herzschlag verlangsamt (unter 40 bis 50 Herzschläge pro Minute) und die Reizleitung ist gestört (SA-Block). Das Sinusknoten-Syndrom tritt bei alten Menschen häufiger auf.
- Extrasystolen (Extraschläge): Ein plötzlich auftretender Herzschlag, der außerhalb des regelmäßigen Grundrhythmus liegt. Diese zusätzlichen Herzschläge können vor oder nach dem Grundrhythmus auftreten und sich durch einzelne Schläge oder mehrere, auch gehäufte Schläge äußern. Sie können zu einem unregelmäßigen Herzschlag führen. Vom Patienten werden sie als Herzstolpern empfunden. Diese nicht unbedingt beunruhigenden Unregelmäßigkeiten treten bei Herzgesunden als auch bei Herzkranken auf.
Die Herzrhythmusstörungen werden außerdem nach dem Ort der Entstehung unterteilt. Zum einen können sie in den Zentren, in den Vorhöfen (Atrien) oder in den Kammern (Ventrikeln) entstehen.
Wie entstehen Herzrhythmusstörungen?
Eine Unterbrechung oder Blockierung in der Stromleitung führt zu Herzrhythmusstörungen.
Hauptursache ist die Sauerstoffunterversorgung des Reizleitungssystems.
"Diese Sauerstoffunterversorgung kann vorübergehend sein, wie bei Herzkranzgefäßverkalkungen. Werden diese Kranzgefäße (Koronarien) mit einer Gefäßprothese (stent) wieder komplett eröffnet, oder durch Aufnähen von Ersatzgefäßen auf das Herz umgangen (Bypass -OP), kann es zur kompletten Erholung des Reizleitungssystems kommen. Wird die Sauerstoffversorgung zu einem Teilgebiet des Herzens unterbrochen, sprechen wir von einem (Herz-) Infarkt. In vielen Fällen können wir heute diese Unterbrechung der Blutversorgung binnen einer Stunde beheben. Erreicht die Patientin oder der Patient aber die Klinik nicht rechtzeitig, geht das betroffene Gebiet an Sauerstoffmangel zugrunde. Es entsteht eine Narbe, die elektrische Erregungen nicht mehr leiten kann. Und es entstehen Randgebiete an dieser Narbe, die elektrische Erregungen nur noch verzögert weiterleiten. Ein großer Infarkt - das haben wir alle schon im Kino gesehen - geht mit dem Zusammenbruch des Patienten einher und dieser empfindet ‚Vernichtungsschmerz'. Die allermeisten Infarkte betreffen aber nur winzige Areale der Herzmuskulatur, und werden von den Betroffenen kaum oder gar nicht zur Kenntnis genommen. Wenn die Spezialisten solche Narbenareale bildlich darstellen , dann sehen wir bei älteren Patienten häufig dutzende solcher Narben, ohne dass sich der Patient eines einzigen durchlebten Infarktes bewusst ist. Ob große Narbe oder kleine Narbe: Diese Areale sind häufig die "Brutstätten" der hier zu betrachtenden lebensbedrohlichen Tachykardien."
An zweiter Stelle stehen strukturelle Veränderungen im Herzen. Hinter solchen strukturellen Veränderungen haben wir drei wesentliche Ursachen identifizieren können: Wenn die Herzklappen Fehler aufweisen, ändern sich die Druckverhältnisse im Herzen gravierend. Auf diese geänderten Druckverhältnisse versucht sich die Muskulatur des Herzens anzupassen. Das führt zu einer strukturellen Umorganisation des Herzens. Zweitens: Wenn der Herzmuskel entzündet ist, verlangt der Organismus trotzdem die gleiche Auswurfleistung des Herzens. Auch dieser Umstand führt zu krankhaften Kompensationserscheinungen. Und wenn wir drittens den Herzmuskel mittels eines Herzschrittmachers nicht nahe am Reizleitungssystem sondern an einer ganz anderen Stelle erregen, dann organisiert sich der Herzmuskel auf Zell-Ebene komplett um. Auch Stoffwechselerkrankungen wie Schilddrüsenüberfunktionen, bestimmte Medikamente, Störungen des Mineralhaushaltes (Elektrolyte) des Blutes, angeborene Veränderungen im Herzen oder Drogen verursachen Herzrhythmusstörungen.
Beschwerden bei Herzrhythmusstörungen
Während einige Menschen Herzrhythmusstörungen als sehr bedrohlich erfahren, nehmen andere diese nicht einmal wahr.
Folgende Beschwerden können auftreten:
- Spürbar zu langsamer, zu schneller oder unregelmäßiger Herzschlag
- Schwindel
- Allgemeine Leistungsschwäche
- Angst, innere Unruhe
- Schmerzen hinter dem Brustbein
- Luftnot
- Schweißausbrüche
- Bewusstlosigkeit
Diagnose
In erster Linie werden Veränderungen am Herzen durch den Puls wahrgenommen. Am besten geeignet für die Registrierung von Herzrhythmusstörungen sind die Anfertigung eines Ruhe-EKGs, eines Belastungs-EKGs oder auch eines Langzeit-EKGs(EKG-Aufzeichnung über 18 bis 24 Stunden mit einer Wahrscheinlichkeit vorhandene Herzrhythmusstörungen aufzudecken von 1:50 000). Ein implantierbarer Loop-Recorder (z.B. Reveal™) bringt dagegen eine sichere Diagnostik von vorhandenen Rhythmusstörungen.
Auch Laboruntersuchungen zum Ausschluss von Elektrolytstörungen, von Stoffwechselstörungen oder die Bestimmung eines Medikamentenspiegels werden durchgeführt. In manchen Fällen wird auch eine elektrophysiologische Untersuchung (EPU) durchgeführt. Dabei versucht der Arzt während einer Herzkatheteruntersuchung, Herzrhythmusstörungen künstlich auszulösen, um die Art, den Entstehungsort und die Wirksamkeit von Medikamenten zu überprüfen.
Behandlung
Die Behandlung der Herzrhythmusstörungen hängt von der Ursache ab. Bei einer bestehenden Grundkrankheit wie Schilddrüsenerkrankung, Herzkranzgefäßverkalkung oder Herzinsuffizienz (Herzschwäche) werden diese mit Hormonersatz-Therapie, dem Wiedereröffnen oder Ersetzen von Herzkranzgefäßen und schließlich Medikamenten und ggf. mit der Herzschrittmacher-Therapie und der CRT (kardialen Resynchronisationstherapie) behandelt.
Wenn keine systemischen Herzerkrankungen, insbesondere keine Herzinsuffizienz vorliegt, ist es häufig nicht nötig, die Herzrhythmusstörungen zu behandeln. Ist jedoch die Herzfunktion durch Herzerkrankungen stark eingeschränkt, kann neben der Behandlung der Grunderkrankung auch die Behandlung der Herzrhythmusstörungen sinnvoll sein. Kann man mit Hilfe einer elektrophysiologischen Untersuchung einen (oder zumindest wenige) Ursprungsorte von schnellen Herzrhythmusstörungen darstellen, dann gelingt es manchmal, an diesen Orten mit Hochfrequenzstrom (Katheterablation) das unerwünschte Gewebe (z. B. zusätzlicher Erregerbahnen) zu veröden.
Einige Studien, wie die Sword-Studie oder die CAST-Studie hat die medikamentöse Therapie der Rhythmusstörungen relativiert. In diesen Studien verschlechterte sich die Prognose von Patienten mit Herzrhythmusstörungen durch die Gabe von Antiarrhythmika. Die Medikamente selbst lösten nämlich Rhythmusstörungen aus. Auch die gerade erschienene Studie SCD-Heft weißt nach, dass bei dem Antiarrhythmicum Cordarex, auf das sehr viele Ärzte vertrauten, keine bessere Prognose zu erwarten ist, als bei der Gabe von Placebos (Tabletten ohne Wirkstoff). Daher ist es wichtig, Nutzen und Risiken abzuwägen. Prinzipiell stehen als Medikamente Betablocker, ACE-Hemmer, Schleifen-Diuretika und Herzglykoside (Digitalis) zur Verfügung. Bei einigen Herzrhythmusstörungen werden zusätzlich gerinnungshemmende Medikamente gegeben, da sich Blutgerinnsel bilden können, welche die Gefäße anderer Organe verstopfen und so beispielsweise zum Schlaganfall führen können.
Manchmal kann auch eine Operation nötig werden.
Schrittmacher: Bei zu langsamen Herzschlag, einer Sinusknoten-Dysfunktion oder einem Herzblock wird ein Schrittmacher eingepflanzt. Ein etwa fünf Markstück großes Gerät wird unter die Haut oder zwischen die beiden Brustmuskel rechts unterhalb des Schlüsselbeins implantiert. Von dort führen ein bis drei Drähte - die Elektroden - zum Herzen. Schlägt das Herz zu langsam, werden über diesen Draht elektrische Impulse geleitet.
ICD (Implantierbarer Cardioverter/Defibrillator): Dieses Gerät wird bei ventrikulären Tachykardien eingesetzt. Es wird wie ein Schrittmacher (aber in der Regel links) platziert, ein bis drei Drähte führen in die Herzkammer. Wenn das Gerät eine gefährliche Rhythmusstörung bemerkt, versucht es zunächst schmerzfrei diese Rhythmusstörung mit antitachykarder Stimulation (ATP) zu beenden. Misslingen diese Versuche, beendet der ICD die Rhythmusstörung mit einem Elektroschock. So wird der Herzschlag wieder normalisiert.
Katheterablation: Verschiedene Herzrhythmusstörungen wie Tachykardien aus den Vorhöfen (supraventrikulär) oder eine besondere Form der Vorhof-Kammer-Rhythmusstörung (WPW-Syndrom) lassen sich mittels einer Katheterablation behandeln. Dabei werden über einen Herzkatheter Gewebestellen am Herzmuskel durch Hochfrequenzstrom zerstört, die als Ursache für die Arrhythmie in Frage kommen.
Operation: Bereiche des Herzmuskels, die Rhythmusstörungen auslösen, lassen sich auch chirurgisch entfernen. Durch die erfolgreiche Entwicklung der Katheterablation ist die Rhythmus-Chirurgie, die immer mit einer größeren OP verbunden war, nahezu von der Bildfläche verschwunden. Manchmal ist bei Vorhofflimmern eine "Labyrinth-Chirurgie" (maze-Chirurgie) hilfreich. Dabei werden viele kleine Einschnitte in den Vorhöfen gesetzt. Dieses Einschnitt-Labyrinth soll einen Weg für den elektrischen Impuls bahnen.
Quelle: Bericht von Herrn Rehle, Fa. Medtronic